残胃癌
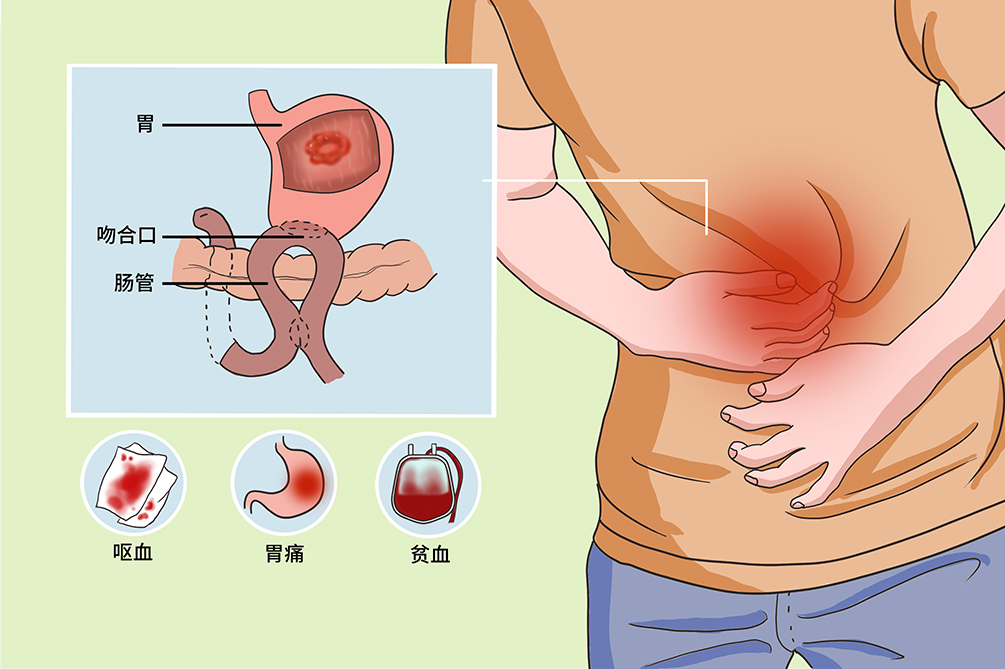
残胃癌指胃良性病变行胃切除术后5年以上或胃癌行胃切除术后10年以上,残胃出现的新发癌。胃部分切除术后胃内无酸,胆汁和肠道内细菌逆流入胃引起慢性萎缩性胃炎,这与残胃癌的发生有一定关系。主要症状与溃疡病相似,如腹痛、饱胀、消瘦、呕血等。X线钡餐和胃镜检查有助于诊断,治疗需再次行全胃切除术。
残胃癌的主要病因包括胃切除术选择的术式、术后胃酸分泌减少、胃黏膜细胞营养改变、术后碱性胃液反流。残胃癌非传染病,无传播途径,好发于曾行BillrothⅡ式手术的老年患者,饮食习惯不良可诱发。
主要病因手术术式的选择
胃黏膜保护功能减弱等有关。目前认为胃大部切除术后时间越长残胃癌发生率越高,而胃切除术后采用BillrothⅡ式吻合术后残胃癌的发生率明显高于行BillrothⅠ式吻合者。
胃酸分泌减少
胃酸降低甚至无胃酸,致使大量细菌在胃内繁殖,引起胃内致癌物质亚硝酸胺大量产生,而发生胃癌。此为一缓慢进展过程,故需时较长。
胃黏膜细胞营养改变
胃泌素能够刺激胃泌酸部位黏膜和十二指肠黏膜的DNA、RNA和蛋白质的合成,从而对胃黏膜起到营养作用;同时可能是通过增加胃黏膜血流量,促进损伤的胃黏膜愈合,增加胃酸分泌等作用来抑制胃癌的发生。胃窦切除以后,胃黏膜和壁细胞就失去了胃泌素的营养作用,胃黏膜的抗损伤机制受到不同程度的削弱。
术后反流
胆汁、胰液、肠液反流入残余胃内,长期刺激,破坏胃粘膜屏障,导致发生胃炎、胃黏膜萎缩、肠上皮化生、糜烂、溃疡、异形增生,最后癌变。
诱发因素长期的饮食不规律、暴饮暴食、吸烟及饮酒均可对残胃黏膜刺激,长久以后诱发残胃癌变。
流行病学残胃癌潜伏期较长,20世纪后期,仍有相当多的患者因良性疾病行胃大部切除术。现今残胃癌的发病率并无下降趋势,在日本残胃癌占胃癌的1%~5%,我国尚无具体发病率的统计。从胃手术至残胃癌发生的时间间隔不等(10~30年),平均为16年。
好发人群行BillrothⅡ式术后的老年患者
胃切除术式的选择对胃的解剖与生理功能的改变不同。研究表明,行BillrothⅡ式重建比行Billroth-Ⅰ式的患者的发病率更高。
症状早期残胃癌无特异症状,后期可出现食欲异常、上腹部无规律性的疼痛、进食后上腹饱胀不适感或出现不明原因贫血、呕血、黑便、消瘦等症状。首次手术距临床诊断残胃癌的间隔时间一般为6~35年,严重者可并发吻合口梗阻、消化道出血及肝、脾转移癌。
典型症状早期的残胃癌的临床表现和体征无特异性,多是定期复查胃镜所发现。中晚期的残胃癌常见症状是上腹不适、疼痛、贫血、黑便、消瘦等,如累及胆管可出现黄疸,以上腹饱胀和黑便最常见。
其他症状吻合口梗阻出现恶心、呕吐,不能进食,晚期可能出现上腹部肿块。
并发症吻合口梗阻
肿瘤持续浸润、增生可引发吻合口梗阻,出现恶心、呕吐。
消化道出血
黑便或呕吐咖啡样物,伴有乏力纳差及贫血症状。
转移癌
残胃癌易发生转移,可经淋巴结、血道转移至肝、脾等器官。
腹水
癌肿局部病灶不明显或由胃壁向腹膜浸润,可出现腹水症状。
就医患者常因在胃肠道术后出现上腹不适、纳差、贫血等症状而就医,通过钡餐检查、胃镜检查、胃黏膜活检检查,结合患者的病史、临床表现而确诊。需与慢性萎缩性胃炎、原发性食管癌、胃石等疾病鉴别。
就医指征曾有胃肠道手术史患者需要定期复查胃镜,如出现自觉上腹不适、隐痛、胀满、恶心、呕吐等症状应及时就医。
出现呕血、便血者应立即就医。
就诊科室残胃癌患者常因上腹不适、恶心、呕吐等症状就诊于消化内科完善检查。早期残胃癌可以行胃镜下切除的就诊于消化科。再次施行手术治疗者需转诊到普外科。出现剧烈呕吐、腹部疼痛等症状,可到急诊就诊。
医生询问病情出现什么症状来就诊?(上腹不适、隐痛、恶心、呕吐)症状持续多久?有没有逐渐加重?
既往有无做过胃肠道手术?有无携带上次手术的病历?
既往还有什么其他病史?
有无家族遗传病史?
有无食物、药物过敏史?
需要做的检查钡餐检查
这是一种可靠而且痛苦较小的检查方法,尤其适合于有严重心、肺疾病或胃镜检查风险较大的患者。检查时,肿块型胃癌表现出胃腔内突起的不规则型充盈缺损;溃疡型胃癌表现为胃轮廓内的龛影,边缘不整齐、周围黏膜皱襞有中断,蠕动消失的范围较大;浸润型胃癌表现为胃壁僵硬、蠕动消失、胃腔缩小、黏膜皱襞消失。对于疾病的鉴别有重要作用。
胃镜检查
为首选检查方法,结合活检可以对残胃癌作出定性诊断。在胃镜下表现为残胃黏膜粗糙、糜烂、出血、隆起及溃疡。对可疑的部位黏膜取活检,应多点取材,且保证足够的深度。对一次活检阴性者必要时再次复查。
大便潜血试验
胃癌患者的大便潜血呈阳性者高达90%,即使在早期也超过30%。多次重复取样检查可提高阳性率。
血液常规检查
胃癌患者可因慢性失血、胃酸减少影响铁的吸收,而出现贫血。
生化及免疫检查
可对胃液癌胚抗原、酸溶性糖蛋白、乳酸脱氢酶及其同功酶等进行检查。不过这些指标的特异性不够强,不能单独作为判断依据并且临床运用不多。
CT检查
对诊断残胃癌效果不佳,但对了解残胃癌是否侵及周围脏器、判断残胃癌的分期、帮助术前决定手术切除范围是必要的。
超声内镜
可用于判断肿箱浸润胃壁的程度及其与周围脏器的关系。
肿瘤标志物
对于肿瘤的发现、诊断以及鉴别有重要提示作用,但需要结合临床表现以及检查手段确诊疾病。
诊断标准进展期残胃癌诊断不难,早期诊断才是治疗效果好坏的关键。残胃癌早期诊断主要依靠加强胃切除术后随访,医务人员和病人均应了解残胃是癌前状态,如果术后应该定期胃镜检查,如果出现消化道症状逐渐加重,更应该及时行胃镜检查,对可疑部位进行组织活检,以期早期发现残胃癌或癌前病变,若吻合口部位周围出现慢性萎缩性胃炎伴肠上皮化生以及异型增生者更要密切进行胃镜随诊,必要时可行放大胃镜及腹CT或MRI检查,如果发现吻合口胃壁肥厚、不整或解剖层次紊乱,要高度怀疑残胃癌可能。
鉴别诊断慢性萎缩性胃炎
因胃窦部恶性病变而行胃大部切除术,大部分病人术后良好。但有的病人术后数年又感上腹不适及隐痛,食欲减退,可能是残胃炎,此时应注意与残胃癌鉴别。胃镜检查并取活检进行病理分析可与残胃癌鉴别诊断。
原发性食管癌
胃大部切除术后可发生食管下端及贲门癌,病人表现为进行性吞咽困难。而残胃癌多数先发生于吻合口附近,先有上腹不适、饱胀、食量减少等症状。如发生吞咽困难表示病变已发展至贲门胃底部,多为晚期症状,胃镜检查及活检可以鉴别。
胃石
胃大部切除术后发生胃石的机会较正常胃的机会增多,其发生原因有人认为与胃大部切除后,残胃消化能力减弱,在进食含鞣酸的食物(如生柿、山楂及黑枣等)后,形成鞣酸蛋白团块,不易消化而存留于残胃内,可诱发溃疡。其临床表现有上腹饱胀、疼痛、恶心呕吐、不能进食,少数病人呕吐物中含有咖啡样物,故易被误诊为残胃癌。但胃石症有明显进食生柿、山楂等食物史,发病较快。胃石症发生时间文献报道早者可在术后4周,晚者为术后21年,大多数发生于术后5~10年,这些是易于误诊为残胃癌的原因。临床与残胃癌的鉴别要点除注意发病前进食情况外,主要是胃镜的检查有助于诊断。
治疗残胃癌一经确诊,治疗原则应以手术切除为主,辅以化疗、放疗等综合治疗。与原发性胃癌一致,应遵循“安全性、根治性、功能性”的原则,做规范化清扫手术;不可根治者,行姑息性切除、短路手术,辅以术后综合治疗。
治疗周期 残胃癌的治疗主要是手术或内镜下治疗,随访是长期的。残胃癌属恶性肿瘤,切除后仍可复发和转移,需要长期随访密切监测。 药物治疗化疗作为辅助治疗方法对残胃癌的治疗依旧有效,新辅助化疗可在肿瘤早期抑制癌细胞的扩散,降低肿瘤分期,从而增加了手术的可能性。对于晚期无法手术的患者采用放、化疗,可起到一定的治疗效果。常用的化疗药包括氟尿嘧啶、丝裂霉素、亚硝基脲类、顺铂、依托泊苷等,联合应用。
手术治疗包括残胃的病灶切除和根治性淋巴结清扫。手术方式应根据首次手术方式、肿瘤部位、类型、淋巴结转移程度、范围及患者全身状况决定。
病灶切除
包括切除残胃、胃十二指肠或胃空肠的吻合口及邻近的组织器官。根治性残胃全切除术适合于大多数早期癌和进展期癌。若合并其他脏器,如横结肠及系膜、空肠、胰体胰尾、脾等的侵犯,则需行联合脏器切除。
对部分无法行根治性切除但合并梗阻或出血的病例可行姑息性切除或短路手术,从而减轻患者的症状、改善其生活质量。腹膜、肝、肺等广泛转移为手术禁忌证。
淋巴结清扫
残胃癌的淋巴结转移途径与原发性胃癌不同,手术时须考虑胃切除术后异常淋巴引流及恶性行为的特殊性,进行合理范围的淋巴结清扫。
预后在肿瘤得到根治性切除和进行合理范围淋巴结清扫的情况下,术后辅以综合治疗,残胃癌的预后与原发性胃癌无显著区别。病理分期以及能否行有效的手术治疗是决定残胃癌预后的主要因素。
能否治愈早期的残胃癌预后良好,部分可以达到治愈性切除。而中晚期残胃癌无法彻底治愈,手术后可再复发和转移。
能活多久Ⅰ期及Ⅱ期残胃癌5年总体存活率分别为90%~100%及40%~80%,提示早期残胃癌预后佳;而进展期预后差,5年总体存活率仅为14%。故残胃癌的早期发现、早期诊断,有助于提高残胃癌的存活率。
复诊手术治疗后的患者注意术后第1、3、6、12个月复诊一次,第二年开始逐渐由3个月复诊一次过渡到6个月年一次。复诊项目包括腹部B超、血常规、内镜检查等。
饮食根据患者的饮食习惯,指导其少食多餐,进营养丰富高蛋白、高维生素易消化饮食。戒烟、戒酒,少食或不食烟熏、腌制食物。术后从流质向普通饮食逐步过渡,切记操之过急。如有腹痛、腹胀不适,应及时向医生需求帮助。
饮食调理选择易消化、营养丰富的食物。若并发急性大出血伴恶心、呕吐者应禁食。少量出血无呕吐者,可进温凉、清淡流质饮食。
强调吸烟、喝酒对胃肿瘤疾病的危害性,患者应戒烟、戒酒。
少食或不食烟熏、腌制食物,如烧烤、泡菜等食物,多吃新鲜水果和蔬菜,避免生冷、辛辣刺激性食物。用餐时限制饮水,避免过甜、过咸、过稠的流质食物,餐后平卧10~20分钟预防倾倒综合征。必要时常备食物以缓解低血糖症状。
宜吃
鸡蛋羹 排骨汤 瘦肉 白菜 苹果 西葫芦 胡萝卜 土豆 豆腐 查看更多>少吃
汤圆 花椒 榨菜 火锅 皮蛋慎吃
辣椒 芥末 胡椒 护理患者术后应注意休息,根据自身情况,逐步恢复日常活动。注意保持切口周围皮肤清洁,避免感染。家属应注意监测患者的生命体征,帮助患者保持乐观向上的心态。
日常护理术后注意休息,根据患者自身的情况,循序渐进,逐步过渡到正常活动,避免劳累及精神过度紧张;注意劳逸结合,可参加适度的工作和运动。
患者正确遵医嘱服用帮助消化和营养药物,预防营养相关性并发症。
注意保持手术切口附近皮肤清洁,避免感染。
病情监测家属应注意监测患者的生命体征,监测患者有无脱水,如有异常及时告知医生。
家属应注意患者用药有无不良反应,如发热、过敏、腹痛、恶心等,出现异常及时带患者就医,更换药物及调整剂量。
心理护理肿瘤患者应保持良好乐观向上的心态,积极配合治疗,树立战胜疾病的信心,家属应帮助患者调节情绪的方法。
预防对因胃部病变需行手术及术后患者,应采取积极有效的预防措施,避免残胃癌的发生,包括手术术式的选择、术后遵医嘱用药、抗幽门螺杆菌及定期的胃镜复查。
早期筛查胃肠道术后应定期进行胃镜复查,通过内镜进行残胃癌的早期筛查。
预防措施胃部分切除术后应定期复查,良性病变行胃部分切除术后10年以上者,应每年行胃镜检查。
胃癌术后常规服用胃动力药物。
如果胃癌根治术后,仍然存在幽门螺杆菌(Hp)感染,需积极治疗,避免诱发残胃癌。
饮食需清淡,减少辛辣刺激的食物摄入。避免对胃造成刺激,少食多餐,规律饮食。
参考文献
[1]赵玉沛.中华医学百科全书普通外科学[M].中国协和医科大学出版社,2017:303-304.
[2]梅园,刘月萍.胃病的治疗与调养[M].上海科学技术文献出版社,2018:41.
[3]余元勋.中国分子胃癌学,安徽科学技术出版社[M].2016:342.
[4]方国恩.腹部外科手术并发症的预防与处理[M].中国协和医科大学出版社,2012:71.
[5]王丽萍.临床肿瘤疾病诊疗应用下[M].吉林科学技术出版社,2016:310.
本文出处:https://jk.yebaike.cn/view/61.html

 微信扫一扫
微信扫一扫