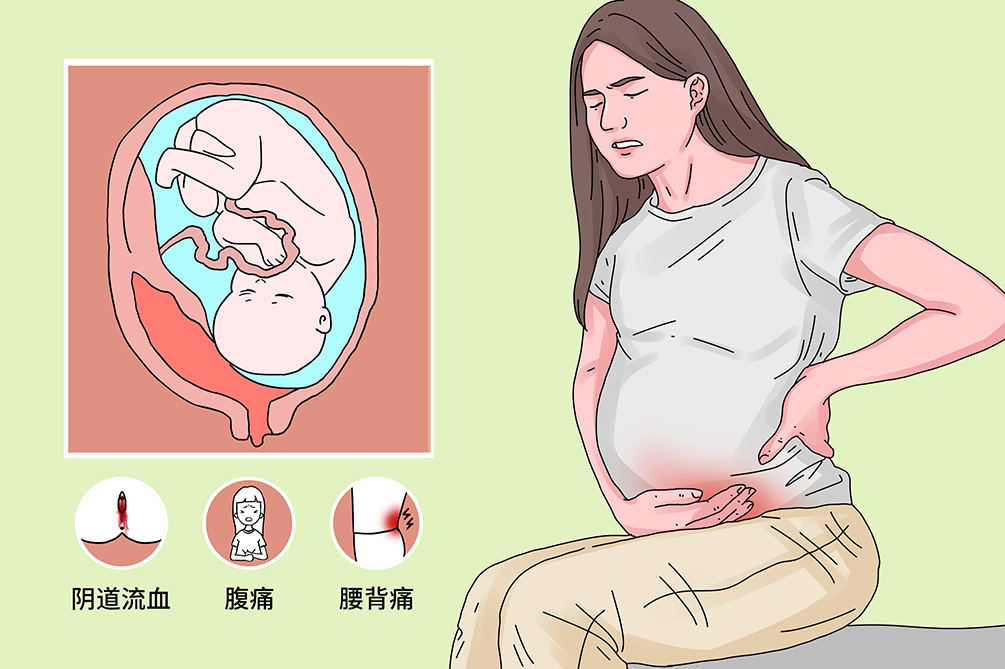
胎盘早剥
正常妊娠期胎盘附着于子宫后壁上,妊娠20周或分娩期,正常位置的胎盘于胎儿娩出前,全部或部分从子宫壁剥离,称为胎盘早剥,是妊娠晚期严重并发症之一。胎盘早剥起病较急、发展快,胎盘全部或部分剥离时,易发生显性或隐性出血,造成母体失血严重时发生休克及胎儿宫内窘迫,处理不当可威胁母儿生命。
按病理分为3种类型
显性剥离或外出血
胎盘自边缘开始剥离,血液沿胎盘与子宫壁之间经子宫颈口向外流出阴道。出血量少,很快停止,多无明显临床表现,仅在产后检查胎盘时发现胎盘母体面有凝血块及压迹。
隐性剥离或内出血
胎盘自中央开始剥离,血液不能外流而积聚于胎盘与子宫壁之间,形成胎盘后血肿,患者无阴道流血。因形成的胎盘后血肿内压力不断增加,严重时可出现子宫胎盘卒中,发生产后大出血。
混合性出血
当胎盘后积血过多时,压力增高,血液可冲开胎盘边缘,沿着子宫壁向宫颈外流出。
根据病情严重程度将胎盘早剥分为3度
Ⅰ度
以外出血为主。多见于分娩期,胎盘剥离面积小,患者无腹痛或腹痛轻微,贫血体征不明显。
Ⅱ度
胎盘剥离面为胎盘面积的1/3左右。主要症状为突然发生持续性腹痛、腰酸或腰背痛,疼痛程度与胎盘后积血量成正比。无阴道流血或流血量不多,贫血程度与阴道流血量不相符。
Ⅲ度
胎盘剥离面超过胎盘面积的1/2。临床表现较Ⅱ度加重。患者可出现恶心、呕吐、面色苍白、四肢湿冷、脉搏细数、血压下降等休克症状。
病因胎盘早剥病因和发病机制尚不完全清楚,与孕妇血管病变、腹部外伤、子宫压力骤减、子宫静脉压增高等有关,好发于高龄妊娠者、外伤史妊娠者、妊娠前有不良嗜好者等,其诱发因素包括疾病因素、不良生活习惯等。
主要病因子宫胎盘血管病变
子痫前期,慢性高血压及慢性肾脏疾病等易发生全身血管痉挛、硬化,子宫底蜕膜的螺旋小动脉也会发生痉挛硬化,从而引起远端毛细血管缺血破裂出血,在底蜕膜和胎盘之间形成出血,从而使胎盘从子宫壁剥离。
机械性因素
如孕妇遭受腹部间接和直接的外伤、子宫压力骤减、脐异常等易使胎盘附着处血管破裂出血、剥离。
宫静脉压升高
妊娠晚期或临产后,长期的孕妇长期仰卧位使子宫蜕膜静脉床瘀血破裂出血。
宫腔压力骤减
未足月胎膜破裂、破膜后羊水流出过快,双胎产妇第一胎分娩过快等。
诱发因素腹部外伤,易诱发胎盘早剥。
疾病:如妊娠期血管病变,易诱发胎盘早剥。
不良生活习惯:如抽烟、酗酒、吸食可卡因等,易诱发胎盘早剥。
多产、双胎,有胎盘早剥史,易诱发胎盘早剥。
妊娠期宫内感染,易诱发胎盘早剥。
接受辅助生殖技术助孕后,易诱发胎盘早剥。
流行病学国内报道发生率胎盘早剥为0.46%~2.1%,国外为1%~2%。胎盘早剥发生率的高低与产后是否仔细检查胎盘有关,有些轻型胎盘早剥症状不明显,易被忽略。
好发人群高龄妊娠者
高龄人群常常由于身体免疫力差或者其他因素导致胎盘早剥。
外伤史妊娠者
例如撞击或者其他原因导致胎盘受到强烈的外力作用,最后出现早剥的情况。
妊娠前有不良嗜好者
如孕妇存在抽烟、喝酒等情况,会诱发胎盘早剥。
妊娠期宫腔感染者
由于宫腔存在炎症可能会使胎盘无法正常发育,导致胎盘早剥。
多胎妊娠者
由于胚胎多,子宫较小,可能会导致胎盘早剥。
症状根据胎盘早剥的分类不同,有不同的症状表现,轻者无自觉症状或轻微腹痛靠产后检查胎盘才能确诊,重者发生出血性休克、弥散性血管内凝血,甚至危及生命。
典型症状Ⅰ度胎盘剥离
主要症状为阴道出血,出血量多、色暗红,无明显腹痛或伴轻微搜痛,贫血体征不显著。腹部检查子宫软,大小与妊娠月份相符,宫缩有间歇,胎位清,胎心率多正常,若出血量多,胎心可异常。产后检查见胎盘母体面有凝血块及压迹。
Ⅱ度胎盘剥离
临床表现为突然发生持续性腹痛、腰酸或腰背痛,疼痛程度与剥离面大小及胎盘后积血量成正比。无阴道出血或仅有少量阴道出血,贫血程度与阴道出血量不相符。腹部检查子宫大于妊娠周数,宫底随胎盘后血肿的扩大而升高。有压痛,以胎盘附着处最为明显,但若胎盘附着于子宫后壁,则子宫压痛不明显,宫缩有间歇,胎位可扪及,胎儿存活。
Ⅲ度胎盘剥离
患者可出现恶心、呕吐、以及面色苍白、出汗、脉弱及血压下降等休克症状,且休克程度大多与阴道出血量不成正比。腹部检查见子宫硬如板状,子宫多处于高张状态,宫缩间歇期不能放松,胎位扪不清,胎心消失。若患者无凝血功能障碍属Ⅲa,有凝血功能障碍属Ⅲb。
伴随症状胎盘早剥危急时孕妇可能出现胎位扪不清、胎心消失、凝血功能障碍。
并发症弥散性血管内凝血(弥散性血管内凝血)
当剥离面积大,Ⅱ度、Ⅲ度特别是胎死宫内的患者容易发生弥散性血管内凝血,表现为阴道流血不凝或血凝块,出现皮肤、黏膜出血,甚至发生咯血、呕血及血尿。
产后出血
子宫胎盘卒中的孕产妇子宫肌层肌纤维坏死,从而影响子宫收缩,造成严重的产后出血。并发凝血功能障碍,出血量多时可导致休克。
子宫胎盘卒中
子宫由内向外分为内膜层、肌层、浆膜层,早剥的胎盘隐性剥离时,血液积聚于胎盘与子宫壁之间,随着胎盘后血肿增大及压力增加,当血液深入到子宫肌层,造成肌纤维分离断裂,变形坏死。当血液浸及浆膜层子宫表面出现紫蓝色瘀斑,在胎盘附着的部位更加明显,称为子宫胎盘卒中。
羊水栓塞
剥离面子宫子宫血管开放,破膜后羊水可经开放的血管进入母体血液循环,形成栓子,栓塞肺血管导致羊水栓塞。
急性肾衰竭
伴妊娠期高血压疾病的胎盘早剥,或失血过多。休克时间过长及弥散性血管内凝血等均可能影响肾血流量,造成双侧肾小管或者肾皮质缺血坏死,发生急性肾衰。
胎儿宫内死亡
胎盘早剥时胎儿可因缺血缺氧而早产或死亡。
就医日常生活中孕妇若出现阴道流血、腹痛等情况,需立即在家属的陪同下至医院就诊,医生会详细询问病情并通过胎心监测、B超等检查迅速做出判断并进行诊治,注意胎盘早剥与先兆子宫破裂、前置胎盘相鉴别。
就医指征日常生活中孕妇若出现突然间腹痛,或阴道流血及其它不舒服的情况,需立即就医。
出现恶心、呕吐或者面色苍白的时候应立即就医。
出现轻微出血或者腰背痛的时候应及时就医。
就诊科室若孕妇发生胎盘早剥,至产科就诊。
医生询问病情最近是否存在腰背痛的情况?
有无阴道流血,流血量为多少?
一天内胎动次数,同以往比频繁或减少?
有无其他病史?
是否受过外伤、撞击、摔倒等?
孕产史第几次怀孕,生产几次,子女数量,流产几次?
需要做的检查超声检查
超声检查提示胎盘与子宫壁之间边缘不清楚的液性暗区时,胎盘增厚,胎盘绒毛膜版凸向羊膜腔,羊水内出现流动的点状回声时,应警惕胎盘早剥的发生。但25%的胎盘早剥经超声检查呈阴性,所以,当超声检查无异常时还需进行其他检查。
实验室检查
血常规检查
可以出现不同程度的血红蛋白水平下降,但是阴道出血量不一定和血红蛋白下降程度呈正比。血小板减少,出、凝血时间延长。
尿常规检查
在出血量比较多,导致肾脏受损害时,可以表现出不同程度的肾功能减退。
凝血功能检查
如怀疑有弥散性血管内凝血,应进行纤维蛋白原定量、凝血酶原时间、部分凝血活酶时间测定,在纤溶方面可进行凝血时间及血浆鱼精蛋血副凝试验(3Р试验)。
胎心监护
正常胎心每分钟110~160次,当大于每分钟160次,或小于每分钟110次,提示胎儿异常。当胎心基线出现基线变异消失、正弦波形、变异减速、晚期减速,及胎心缓慢等,应警惕胎盘早剥的发生。
体格检查
轻型
子宫软,宫缩有间歇,子宫大小与妊娠周数相符,胎位清楚,胎心率多正常。若出血量多,胎心可有变化。腹部压痛不明显或仅有局部轻压痛。产后检查见胎盘母体面有凝血块及压迹。
重型
子宫硬如板状,有压痛,以胎盘附着处显著;若胎盘附着于子宫后壁,则子宫压痛不明显,但子宫比妊娠周数大,宫底随胎盘后血肿增大而增高。偶见宫缩,子宫多处于高张状态,子宫收缩间歇期不能放松,因此胎位触不清楚。
特殊检查
B超检查底蜕膜区回声带消失,常为早剥的最早征象。在胎盘及子宫壁之间出现液性暗区或界限不清,常提示胎盘后血肿存在。如见胎盘绒毛板向羊膜腔内凸出,乃胎盘后血肿较大的表现。然而,B型超声检查阴性,不能除外胎盘早剥。仅25%的胎盘早剥病例可经B超证实,但B超检查有助于除外前置胎盘。
诊断标准胎盘早剥根据临床表现及辅助检查可以确诊:
出现阴道流血和腹痛,常伴有子宫持续收缩,子宫按压时疼痛等表现。
监测胎心发现胎心基线出现基线变异消失、正弦波形、变异减速、晚期减速及胎心缓慢等情况,结合B超检查可诊断为胎盘早剥。
鉴别诊断先兆子宫破裂
Ⅱ度、Ⅲ度病人出现典型临床表现鉴别较容易,先兆子宫破裂是因为子宫的强直收缩,在脐平或脐以上出现明显环状凹陷,腹部检查子宫外形呈葫芦形,子宫下段压痛明显,而胎盘早剥常是重症,检查子宫呈板状。
前置胎盘
Ⅰ度胎盘早剥病人临床表现不典型,可结合超声检查,前置胎盘临床表现为妊娠晚期或临产时无诱因,无痛性阴道流血,阴道B超可准确鉴别前置胎盘,胎盘边缘与宫颈内口的关系鉴别两者。
边缘血窦破裂
边缘血窦是晚期妊娠出血的常见原因,表现为无痛性流血、血量少、症状轻,偶有出血多于30ml者。
治疗胎盘早剥的孕妇治疗原则为早期识别,积极纠正休克,及时终止妊娠,控制弥散性血管内凝血,减少并发症,胎盘早剥的孕妇治疗周期长短视治疗方法而定。
治疗周期 胎盘早剥的孕妇治疗周期长短视治疗方法而定。原则上一经确诊,立即终止妊娠;但日常诊疗中妊娠32~34周Ⅰ度胎盘早剥的孕妇可给予非手术治疗以延长孕周促进胎肺成熟,至孕周结束;32周以前胎盘早剥出现阴道流血,孕妇和胎儿情况稳定的,可在密切监护下给予非手术治疗同时促进胎肺成熟至孕周结束。 一般治疗Ⅰ度胎盘早剥的孕妇,全身情况较好,宫口以开大的产妇,胎儿已死亡的孕妇,在评价产妇生命体征前提下可考虑经阴道分娩。
Ⅱ度、Ⅲ度胎盘早剥预计短期内不能分娩的,Ⅰ度胎盘早剥出现胎儿窘迫,需要抢救胎儿的,有产科剖宫产指征的,病情加重危机孕妇生命的,可行剖宫产术。
急症治疗Ⅱ度、Ⅲ度胎盘早剥预计短期内不能分娩的;Ⅰ度胎盘早剥出现胎儿窘迫,需要抢救胎儿的;有产科剖宫产指征的;病情加重危机孕妇生命的,不管胎儿是否存活;立即行剖宫产术。
药物治疗宫缩抑制剂
分娩后立即给予缩宫素、麦角新碱等宫缩抑制剂加强宫缩;发生弥散性血管内凝血者,应用肝素等;出血多者应用氨甲环酸等。
肝素
肝素有较强的抗凝作用,适用于弥散性血管内凝血高凝阶段及不能直接去除病因者。胎盘早剥患者弥散性血管内凝血的处理主要是终止妊娠以中断凝血活酶继续进入血内。对于处于凝血障碍的活动性出血阶段,应用肝素可加重出血,故一般不主张应用肝素治疗。
抗纤溶药
当弥散性血管内凝血处于血液不凝固而出血不止的纤溶阶段时,可在肝素化和补充凝血因子的基础上应用抗纤溶治疗。6-氨基己酸等能抑制纤溶系统的活动,若仍有进行性血管内凝血时,用此类药物可加重血管内凝血,故不宜使用。若病因已去除,弥散性血管内凝血处于纤溶亢进阶段,出血不止时则可应用,如6-氨基己酸、止血环酸或对羧基苄胺溶于5%葡萄糖液100ml内静脉滴注。
手术治疗Ⅱ度、Ⅲ度胎盘早剥预计短期内不能分娩的,Ⅰ度胎盘早剥出现胎儿窘迫,需要抢救胎儿的,有产科剖宫产指征的,病情加重危及孕妇生命的,可行剖宫产术。术前常规检查凝血功能,并备足新鲜血、血浆、血小板等,术中取出胎儿和胎盘后,立即注射宫缩剂,人工剥离胎盘,按摩子宫,发生子宫胎盘卒中可用热盐水湿敷。出现弥散性血管内凝血者,立即输注新鲜血及血浆,及时切除子宫。
其他治疗对于孕32~34周Ⅰ胎盘早剥孕妇给予保守治疗,孕34周以前给予皮质类固醇激素,给予促胎肺成熟。孕28~32周以及小于28周的极早产产妇,如果为显性阴道出血、子宫松弛,产妇和胎儿状况良好的,给予促胎肺成熟的同时可考虑保守治疗,分娩时期应权衡产妇和胎儿的风险再做决定。
预后胎盘早剥的孕妇经过有效治疗,预后良好,不会影响日常生活。
能否治愈如果患者发现的比较早,经过治疗一般是可以治愈的。
能活多久母体和胎儿的存活率与胎盘早剥的严重程度有关,胎盘早剥的程度轻且存活率高,经过治疗可以治愈,不会影响自然寿命,如果患者出现羊水栓塞等并发症死亡率较高。
复诊孕妇在密切监测下保胎治疗,引产、分娩、剖宫产的孕妇待痊愈后40天复诊,有不适情况随时复诊。
饮食胎盘早剥孕妇宜进食高蛋白、高维生素的食物,一进食富含铁质的食物纠正贫血,剖宫产术后要注意相应的饮食宜忌。
饮食调理建议孕妇进食高蛋白高维生素等营养丰富、营养全面的食物,如鸡、鸭、鱼肉和鸡蛋,多吃蔬菜、水果预防便秘。
剖宫产术后孕妇忌食牛奶、糖水豆浆等易于产气的食物,待肛管排气后改进半流质饮食,如小米粥,逐渐过渡到普通饮食。
护理胎盘早剥起病急、进展快、出血量多,无论采取什么方法,都应密切监测产妇及胎儿情况,以便发现异常情况及时处理。在生活中孕妇也要注意卫生以及安全,保持良好睡眠以及心情。
日常护理日常生活中孕妇应按时做产前检查,预防妊娠期高血压疾病。
女性在孕期行走要小心,以免摔倒或腹部收到撞击和挤压。
注意卫生,防止感染。
保持良好的睡眠以及心情,戒除不良嗜好。
孕妇要多学习并了解胎盘早剥的相关知识,按医嘱进行服药。
病情监测密切监测母儿情况
行B超检查判断胎盘早剥程度,行胎心监测来监测胎儿情况,行实验室检查监测母体失血、有无凝血等情况。
特殊注意事项胎盘早剥孕妇应严格卧床,左侧卧位。密切监测生命体征,警惕弥散性血管内凝血的发生,备足新鲜血血浆,及血小板等。
预防胎盘早剥起病较急,孕妇应定期产检,如发现异常情况,应及时治疗。日常生活中戒除不良嗜好,适量运动,注意个人卫生,避免腹部受到外伤,保持心情舒畅,以预防胎盘早剥及其他疾病的发生。
早期筛查第一次产检6~13周:常规检查孕周、推算预产期、血压,体质量,体质量指数,胎心率、血常规、尿常规、血型、肝功肾功、乙肝、梅毒、HIV(获得性免疫缺陷综合症),备查、地中海贫血筛查、甲状腺功能筛查、血清铁蛋白检查、宫颈细胞学检查、宫颈分泌物监测淋球菌和沙眼衣原体、细菌性阴道病监测、早孕期非整倍体母体血清学检查(10~13+6周)、超声检查(11~13+6周)、绒毛活检、心电图等。
第二次产检14~19+6周:常规检查血压、体质量、宫底高度、腹围、胎心率、中孕期非整倍体母体血清筛查(15~20周),备查羊膜腔穿刺检查胎儿染色体。
第三次产检20~24周:常规检查血压、体质量、宫底高度、腹围、胎心率、胎儿系统超声筛查、血常规、尿常规,备查宫颈评估。
第四次产检24~28周:常规检查血压、体质量、宫底高度、腹围、胎心率、75g糖耐量、尿常规,备查抗D低度复查、宫颈阴道分泌物监测。
第五次产检:常规检查血压、体质量、宫底高度、腹围、胎心率、血常规、尿常规,胎位超声测量宫颈长度及宫颈阴道分泌物监测。
第六次产检32~36周:常规检查血压、体质量、宫底高度、腹围、胎心率、胎位、尿常规,产科超声检查、备查GBS(B族链球菌)筛查、胎心监护筛查、心电图复查(高危者)。
第7~11次检查37~41周:常规检查血压、体质量、宫底高度、腹围、胎心率、胎位、宫颈检查、尿常规,备查产科超声检查、胎心监护检查(高危者每周一次)。
预防措施患有妊娠期高血压疾病、慢性高血压、肾脏疾病的孕妇应积极治疗。
定期产检,适量运动。
养成良好的生活习惯,不吸烟、喝酒、吸毒等。
注意个人卫生,预防感染。
生活中避免外伤,行走小心,预防跌倒,坐车系安全带等。
参考文献
[1]中华医学会.中华妇产科杂志[J].第1版.2012.
[2]沈铿,马丁主编.妇产科学[M].第3版.人民卫生出版社,2015.
[3]孔玲芳等主编.妇产科疾病诊疗程序[M].河北科学技术出版社,2015.08,30.
[4]黄人健,李秀华主编.护理学高级教程珍藏本[M].人民军医出版社,2014.01,424.
[5]刘悦新,李绮薇主编.妇产科护理与风险防范[M].人民军医出版社,2014.09,73.
本文出处:https://jk.yebaike.cn/view/642.html

 微信扫一扫
微信扫一扫