幼儿急疹
幼儿急疹又称婴儿玫瑰疹,是人类疱疹病毒6型、7型(HHV-6/7)感染导致的婴幼儿期发疹性热病,多发于6~18月龄小儿,3岁后少见,无性别差异,主要通过呼吸道飞沫传播,多因与无症状的病毒携带者接触传染。特征为起病急,高热持续时间长,一般3~5天热退疹出,疹出特点为红色斑丘疹,程度轻重不同。
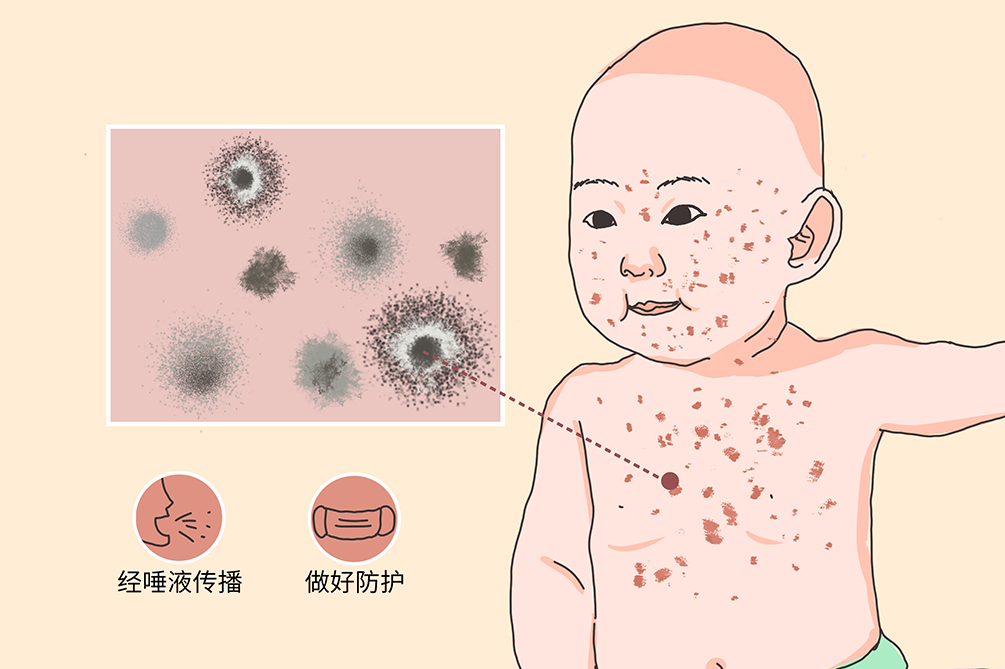
幼儿急疹又称婴儿玫瑰疹,主要是人类疱疹病毒感染导致的婴幼儿期发疹性热病。
主要病因幼儿急疹通常是由人类疱疹病毒6型(HHV-6)感染导致,同时人类疱疹病毒7型(HHV-7)、腺病毒、卡萨病毒、埃可病毒等也可引起幼儿急疹。
流行病学幼儿急疹多发生于春秋季节,6~18月龄小儿多发,3岁后少见,无性别差异。本病患儿多能顺利康复,病后可获得持久免疫力。由于婴幼儿活动范围较小,故一般不易造成流行。
传播途径幼儿急疹可以通过飞沫和接触传播。
好发人群幼儿急疹多发于6~18个月婴幼儿。
症状幼儿急疹的症状以高热、皮疹为特点,特征为起病急、高热持续时间长,一般3~5天,热退疹出,疹出特点为红色斑丘疹,程度轻重不同。
典型症状在感染病毒后,早期并无明显症状,容易忽略,在感染后1-2周,这些症状和体征才会表现出来。
高热
发热一般持续3~5天,体温多达39.0℃或更高,并且发热会是突然开始,严重时可出现惊厥。
皮疹
皮疹一般在发热缓解后12~24小时出现,皮疹为红色斑丘疹,一般不痒,顺序为先出现在颈部、胸部,甚至腹部,进而扩展到面部、四肢,可持续3~4天,也可能在几小时以后消失。
其他症状部分患者可出现眼睑水肿、前囟隆起、咳嗽、腹泻、惊厥等,有些患儿还会有颈部淋巴结肿大。
并发症高热惊厥
因为幼儿急疹引起的体温一般较高,故容易导致儿童发生高热惊厥,可表现为突然全身或局部肌肉发生强直性、阵挛性抽搐,可能伴有意识丧失。
脑病
极少偶见报道可出现人类疱疹病毒脑病,可以表现为小儿脑瘫、记忆力下降、智力下降等。
心肌炎
比较少见人类疱疹病毒还可以侵犯儿童的心肌细胞,从而导致胸闷、心悸等不适,症状轻的患者可以无自觉症状,但严重时可表现为心力衰竭、休克,甚至猝死。
血小板减少性紫癜
儿童患有幼儿急疹以后,还会导致儿童体内血小板计数的下降,偶有血小板减少导致的凝血功能障碍,此时的凝血功能障碍主要表现为儿童双下肢的紫癜。
就医幼儿急疹的预后一般良好,只要患儿精神状态好,吃奶、玩耍正常,可以居家观察。但是在儿童发生高热惊厥、烦躁、嗜睡、精神差时,要及时到医院就诊。
就医指征儿童出现高热持续不退,需要及时就诊。
在儿童发生高热惊厥、烦躁、嗜睡、精神差时,要及时到医院就诊。
就诊科室幼儿急疹一般去儿科或小儿皮肤科就诊。
医生询问病情发热几天了?
体温最高多少度?
精神状态、吃奶、玩耍情况怎么样?
有没有抽搐、紫癜、心慌?
既往有无其他的病史?
需要做的检查血常规
幼儿急疹患者血常规的特点是白细胞总数减少,淋巴细胞相对增多,通过血常规检查可以对幼儿的身体状况进行初步了解,并可以对后期的治疗起到指导作用。
病毒抗原检测
用免疫荧光法检测鼻咽部分泌物中人类疱疹病毒抗原,可早期快速帮助诊断,抗原阳性可以作为确诊的依据。
病毒抗体测定
采用免疫荧光方法测定人类疱疹病毒的IgM和IgG抗体,是最常用和最简便的方法。
病毒核酸检测
采用PCR方法可以检测人类疱疹病毒核酸,可以比较简单、准确、快速地判断儿童是否感染了人类疱疹病毒。
诊断标准发病年龄多在2岁以内婴幼儿,尤多见于6~12个月婴儿。
突然高热,体温常达39~40℃或更高,全身症状轻微,高热3~4天后骤然热退,随即出现玫瑰红色皮疹,以躯干、腰、臀部皮疹较多,面部及肘膝关节分布较少。皮疹出现1~2天后消退,疹退后无脱屑及色素沉着。
血常规:外周血白细胞总数偏低,淋巴细胞增高。
人类疱疹病毒的IgM阳性,人类疱疹病毒核酸检测阳性。
鉴别诊断感冒
幼儿急疹发热与感冒初期发热常不易鉴别,感冒较少出现持续高热,且咳嗽、流涕等症状较明显;幼儿急疹持续高热而其他症状不多,热退时出现皮疹,应该考虑此病,所以两者可以根据高热后是否出现皮疹进行鉴别。
麻疹
是由麻疹病毒感染引起的一种呼吸道传染性疾病,根据潜伏期与初期症状、出疹与发热的关系、周围血象以及病原学检查进行鉴别。
治疗幼儿急疹主要是对症支持治疗为主,一般不需要特殊治疗。
治疗周期 幼儿急疹一般治疗5~7天,病情可逐渐好转。 药物治疗发热超过38.5℃的患儿,给予口服对乙酰氨基酚或布洛芬降温及物理降温,口服蓝芩口服液或蒲地蓝口服液等清热解毒药物;伴咳嗽等呼吸系统症状,加用布地奈德气雾剂,减轻黏膜水肿及口服止咳药物对症处理;伴呕吐、腹泻等消化道症状者,给予益生菌调理肠胃对症治疗;伴抽搐者,确诊为高热惊厥,进行镇静、抗惊厥对症治疗。
中医治疗除了对症采用解热镇痛药物控制热势治疗外,在发热期和出疹期分别采用疏风清热和养阴清热法,用三字经推拿法治疗幼儿急疹,疗效较好,也不失为一种很好的辅助治疗手段。
预后本病患儿多能顺利康复,病后可获得持久免疫力,通常预后较好,不会对患儿造成较大危害。
能否治愈幼儿急疹绝大多数可以治愈。
能活多久一般不会影响自然寿命。
饮食 饮食调理该病与饮食相关性不大,建议患者合理饮食即可。
护理通常情况下,皮疹无需特殊处理,若患儿存在皮肤损害或感到瘙痒,要在医生指导下正确、适量用药。此外,应注意对皮疹的护理,避免感染。
日常护理儿童患病期间宜休息、保暖,多饮水。
持续高热者可用物理降温,必要时暂用退热剂。
注意做好隔离措施,避免将幼儿带到人多的地方,特别是流行病高发的季节。还要注意室内通风,保持空气清新和适宜的温、湿度。
要注意锻炼身体,以增加患儿的抵抗能力。
皮疹部位不可沾水,特别是不要用热水或是肥皂水清洗,避免对皮肤造成刺激,勤为患儿擦拭身上的汗渍,注意保持皮肤干爽、清洁,不要让幼儿搔抓。
体温监测
可使用水银柱体温计或者红外体温计在家进行儿童体温监测,出现异常需要及时就诊。
预防幼儿急疹无明确的发病时间,但春、冬季的发病率较高,因此家长应注意做好隔离措施,避免将幼儿带到人多的地方,特别是流行病高发的季节,以免传染。
预防措施目前尚未研发出可以预防幼儿急疹的疫苗,所以家长应监督孩子的个人卫生。
远离患病儿童,尤其自身抵抗力较弱的孩子更应避免接触患儿。
引导孩子保持自身卫生,平时应勤洗手、勤洗脸。
提高孩子自身抵抗力,带孩子适当锻炼身体,并注意饮食营养。
本病流行期间尽量避免带孩子去公共场所,外出应注意佩戴口罩。
参考文献
[1]江载芳,申昆玲,沈颖.诸福棠实用儿科学[M].人民卫生出版社,2015:205-231.
[2]汪受传.中医儿科学.中国中医药出版社,2017:304-329.
[3]华涛.幼儿急疹88例护理体会[J].医药前沿,2017,007(012):280-281.
[4]于欣,王晓芳.幼儿急疹36例临床诊治总结[J].基层医学论坛,2019,023(014):2063-2064.
[5]姚辛敏,尹洪娜.幼儿急疹复感验案1则[J].中医药学报,2014,42(1):112-113.
本文出处:https://jk.yebaike.cn/view/692.html

 微信扫一扫
微信扫一扫